
Zespół suchego oka, potocznie zwany suchym okiem, jest to przewlekły stan utrzymywania się suchości oka. Powstaje on w wyniku niedostatecznego wydzielania łez lub ich nieprawidłowego składu. Innymi słowy zespół suchego oka (określany również jako syndrom suchego oka) to stan, w którym gałka oczna, z powodu braku wystarczającej ilości łez, nie jest nawilżona tak, jak powinna, czyli jest po prostu zbyt sucha.
Spis treści
Obecnie wielu pacjentów podczas wizyty u okulisty zgłasza dolegliwości związane z zespołem suchego oka. Jest to zjawisko tak powszechne, że praktycznie nie powinno uchodzić już za stan nienormalny. Gdy rozmawiam z pacjentami, często mam wrażenie, że wszyscy to mamy! Pozostaje nam zatem albo ogłosić epidemię suchego oka, albo stwierdzić, że nasze środowisko uległo takiej zmianie, że coś, co kiedyś w podręcznikach opisywano jako chorobę, dziś stało się czymś powszechnym.
Często słyszę pytanie jak leczyć zespół suchego oka. Kiedy mówię pacjentom, że suche oko to przypadłość, z której się nie wyleczą, i że większość dolegliwości będą musieli zaakceptować, widzę zwykle niedowierzanie i niepokój. Nie ma się jednak czym przejmować. U 99% pacjentów zespół suchego oka nie jest groźny! Może być nieprzyjemny i dolegliwy, ale nie jest niebezpieczny. Może być trudny do zaakceptowania, jak każda niedogodność, ale na pewno nie jest powodem do rozpaczy. Można łatwo nauczyć się z nim żyć.
Żeby jednak wiedzieć, jak się zachować, trzeba poznać „przeciwnika”.
1. Oko i łzy
1.1 Jaki jest wpływ środowiska zewnętrznego na oko?
Nasze ciało pokrywa skóra, która jest cieńsza lub grubsza, ale zawsze chroni przed czynnikami środowiska zewnętrznego. Gdyby jej nie było, ciało nie wytrzymałoby skutków oddziaływania słońca, wiatru, deszczu czy mrozu. Kiedy patrzymy, to powieki, czyli warstwa skóry, która chroni oczy, są uniesione. Oko jest wówczas nagie, a gałka oczna wystawiona bezpośrednio na działanie wszystkich szkodliwych dla niej czynników środowiska. I tak się dzieje codziennie przez większość doby, każdego dnia naszego życia. Jedyną delikatną warstwą ochronną jest pokrywająca oko warstwa łzowa.
Wszyscy wiemy, że jeśli nie zabezpieczymy ciała przed działaniem promieni słonecznych, to skóra się zaczerwieni. Może nawet dojść do poparzenia, pojawią się bąble. Aby tego uniknąć, smarujemy ją specjalnymi kremami ochronnymi. Oka niestety nie da się posmarować kremem z filtrem, a jeżeli podrażnienie jest zbyt duże, oko natychmiast zaczyna boleć i łzawić.
Podobnie dzieje się, gdy narażamy oko na działanie silnego wiatru czy ostrego zacinającego śniegu. Gdy czynimy to sporadycznie, oko wraca do normy. Jeżeli jednak często musimy wystawiać oczy na działanie tych niekorzystnych czynników, skutkuje to powstaniem zespołu objawów zwanego zespołem suchego oka (ZSO).
1.2 Co to jest film łzowy?
Sprawa robi się poważna, jeżeli ktoś przebywa w warunkach niekorzystnych dla oka codziennie przez 12–14 godzin. Praca w biurze przez osiem godzin, w tym np. sześć przed komputerem, przebywanie w suchym, klimatyzowanym pomieszczeniu, a potem oglądanie w domu telewizji przez kolejne trzy godziny – i tak przez większość roku – to najpewniejszy sposób do wystąpienia po kilku latach ZSO. Dzieje się tak dlatego, że delikatna warstewka ochronna oka – tzw. film łzowy, nazywany potocznie łzami – jest niszczona przez czynniki środowiska zewnętrznego. Warstewka ta regeneruje się wprawdzie, ale jeżeli jest regularnie i intensywnie niszczona, w końcu traci swoje funkcje.
Powierzchnię oka, czyli rogówkę i spojówkę, czyli to, co możemy zobaczyć w lusterku, gdy mamy otwarte oko, pokrywa cienka warstwa specjalnej wydzieliny. Potocznie nazywamy ją łzami, a medycyna określa ją mianem filmu łzowego.
Film łzowy składa się z trzech warstw:
- warstwy lipidowej (tłuszczowej),
- warstwy wodnej,
- mucyny, czyli warstwy śluzowej.
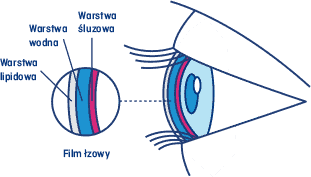
Rys.1 Trzy warstwy filmu łzowego
Do powstania prawidłowego filmu łzowego najważniejsze są gruczoły Meiboma.
Po co tego aż tyle? Odpowiedź jest prosta. Do nawilżenia oka przede wszystkim potrzebna jest woda. Ponieważ gałka oczna ma w przybliżeniu kształt kuli, sama woda nie mogłaby się utrzymać na jej powierzchni. Dlatego film łzowy musi zawierać dodatkowo substancje, które spowodują, że woda nie tylko utrzyma się na powierzchni oka, ale również nie będzie parowała.
- Rys. 3 Spływające po gałce ocznej krople wody
- Rys. 3 Spływające po gałce ocznej krople wody
Funkcję kleju, który utrzymuje wodę na powierzchni oka, pełni warstwa śluzowa, produkowana w oku przez komórki kubkowe spojówki. Gruczoły Meiboma odpowiadają za warstwę tłuszczową, czyli najbardziej zewnętrzną warstwę filmu łzowego. Warstwa ta działa tak jak cienka folia, która eliminuje parowanie, i woda pozostaje na oku.
Między tymi warstwami – warstwą śluzową a warstwą tłuszczową – znajduje się warstwa najszersza – warstwa wodna, która wytwarzana jest przez gruczoły łzowe. W wodzie rozpuszczone są substancje antybakteryjne. Chronią oko przed zakażeniem, a podczas mrugania rozprowadzają film łzowy po oku. Cały ten mechanizm funkcjonuje dobrze, jeżeli KAŻDY ELEMENT działa sprawnie.
1.3 Po co jest film łzowy na oku?
Film łzowy pełni wiele funkcji:
- wyrównuje powierzchnię oka, żeby widzenie było dobre,
- nawilża oko,
- daje poślizg powiekom (zmniejsza tarcie),
- przyczynia się do usuwania zanieczyszczeń, bakterii i innych rzeczy, które mogą być szkodliwe dla oka,
- zawiera substancje bakteriobójcze, zabezpieczające oko przed zakażeniem,
- umożliwia dostarczenie do rogówki tlenu z powietrza, ponieważ sama rogówka nie posiada naczyń krwionośnych.
1.4 Co się dzieje, gdy film łzowy jest nieprawidłowy albo w ogóle go nie ma?
W takiej sytuacji wszystkie wyżej wymienione funkcje filmu łzowego są mniej lub bardziej zaburzone, bowiem:
- nie jest wyrównywana powierzchnia oka i widzenie się pogarsza,
- film łzowy nie nawilża oka, co powoduje, że powieki trudniej się poruszają; może się pojawić uczucie piasku pod powiekami, pieczenie i kłucie,
- nie są wypłukiwane zanieczyszczenia, bakterie i inne rzeczy, które mogą oku zaszkodzić,
- nie ma substancji bakteriobójczych, łatwiej więc o zakażenie oka,
- brak filmu łzowego utrudnia dostarczenie do rogówki tlenu z powietrza; oko się „dusi”, czyli źle widzi, źle się czuje, źle pracuje.
Objawy mogą być zróżnicowane u każdej osoby i odczuwane z różnym nasileniem.
Najbardziej dotkliwe będą oczywiście w przypadku, kiedy łez w oku będzie bardzo mało albo nie będzie ich wcale.
1.5 Jak u człowieka wydzielają się łzy?
Łzy w oku ludzkim wydzielane są na dwa sposoby. Oba są tak samo ważne, ale służą różnym celom.
Sposób pierwszy:
Pierwszy sposób to tak zwane wydzielanie podstawowe (samoistne) łez, czyli takie, które sprawia, że oko dobrze funkcjonuje w ciągu dnia. To wydzielanie jest najważniejsze dla subiektywnego odczucia komfortu w oku i oznacza powolną produkcję filmu łzowego w ciągu całego dnia – od przebudzenia do zaśnięcia.
Gruczoły przez cały dzień produkują w oku tłuszcz warstwy zewnętrznej filmu łzowego, śluz, potrzebny do tego, by łzy trzymały się na oku, oraz wodę. Przez mruganie powiekami równomiernie rozprowadzamy warstwy filmu łzowego. Jeżeli któryś z powyższych elementów nie działa, to w oku nie ma tylu dobrych łez, ile potrzeba. Wówczas rozwija się zespół suchego oka.
Uwaga! Łzy produkowane są przez organizm w czasie aktywności, czyli w dzień, kiedy oczy pracują. W czasie snu oczy odpoczywają, a osłonięte powiekami są zarazem wystarczająco chronione. Jakież byłoby to marnotrawstwo energii, gdyby w nocy, w czasie snu, organizm produkował dodatkową ochronę, czyli łzy?!
U zdrowej osoby oczy w ciągu dnia są wystarczająco nawilżone – tej wilgoci wystarcza też na noc. Jeżeli jednak osoba ma zespół suchego oka, to w nocy oko zaczyna przypominać pustynię. Dlatego u osób z ZSO najsilniejsze objawy będą występowały właśnie w tej porze dnia. Kiedy dana osoba z ZSO musi wstać w nocy, nie może otworzyć oczu i ma uczucie, jakby powieki nie chciały się ruszać.
Osoby z ZSO, pracujące w nocy lub spędzające czas na spotkaniach towarzyskich czy imprezach, mają czerwone, przekrwione oczy, ponieważ aktywność nocna przy bardzo przesuszonych oczach nasila ZSO. Odwrócenie aktywności dobowej, czyli bycie aktywnym w nocy, a nie w dzień, powoduje, że produkcja łez zostaje zaburzona, „wariuje”. Oczy mają zakodowany mechanizm produkcji łez w ciągu dnia i nie dostosowują się do naszych nocnych potrzeb czy nocnego stylu życia. Dlatego osoby aktywne w nocy po pewnym czasie będą doświadczać kłopotów z ZSO i, jeżeli nie wyśpią się w nocy i nie przywrócą naturalnego systemu dzień–noc, trudno będzie znaleźć im lekarstwo na tą dolegliwość.
Również osoby noszące soczewki kontaktowe mają więcej objawów suchego oka w nocy niż w dzień. Jeżeli objawy są bardzo nasilone, to osoby takie powinny rozważyć powrót do noszenia w razie konieczności okularów wieczorem czy w nocy.

Sposób drugi:
Drugi sposób wydzielania łez to wydzielanie odruchowe, które ma chronić gałkę oczną w momencie pojawienia się czynnika szkodliwego.
Wyobraźmy sobie, że wpada nam do oka jakieś ciało obce. Informacja zostaje przekazana przez system nerwowy do gruczołu łzowego, a ten w odpowiedzi produkuje dużą ilość wodnistych łez. W tym momencie oku nie zależy na tym, żeby łzy się w nim utrzymały. Wręcz przeciwnie, ma powstać wodospad, który jak najszybciej usunie szkodliwą substancję z oka.
Wydzielanie wielu łez odbywa się pod wpływem wszystkich zewnętrznych czynników drażniących. W związku z tym reakcja oczu może być taka sama zarówno na nadmierne słońce, jak i na wiatr, alergeny czy substancje drażniące. Negatywnie pobudzać będzie również dym tytoniowy, o czym zapominają osoby palące papierosy. Ich oczy zawsze łzawią mocniej, gdy wleci do nich za dużo dymu.
Zwykle, kiedy mówię pacjentom, że mają zespół suchego oka, słyszę słowa zaprzeczenia i stwierdzenie, że przecież łzy im płyną! Wszystko się zgadza. Ale jeśli oko nie wydziela wystarczającej ilości łez w ciągu dnia, to oznacza, że jest bardzo przesuszone. Wszystkie czynniki podrażniające będą powodowały nadmierne odruchowe, czyli chwilowe, łzawienie. Ale te łzy będą wydzielane przez oko tylko przez chwilę, a na dodatek będą zbyt wodniste, dlatego wypłyną szybko i oko nadal nie będzie mieć potrzebnych łez. Tutaj koło się zamyka. Aby przerwać tenproces, trzeba nawilżać oczy, żeby się stały mniej wrażliwe, a czynniki drażniącenie wywoływały już tak silnej reakcji.
Ważne jest, aby zrozumieć, że oko reaguje wówczas nadmiernie!
1.6 Co się dzieje ze łzami w oku w normalnych warunkach?
Łzy, które są składową filmu łzowego, pokrywają powierzchnię oka. Dzięki ruchom powiek są rozprowadzane równomiernie po gałce ocznej i oko jest nawilżone.
W normalnych warunkach łez jest tyle, ile potrzeba. W ciągu dnia są one nieustannie produkowane w odpowiedniej ilości. Część z nich wyparowuje, a część odpływa z oka drogami łzowymi. Łzy są w ciągłym ruchu jak woda w strumieniu.
Jeżeli łez jest bardzo dużo, na przykład w chwili podrażnienia oczu albo w wyniku silnego stanu emocjonalnego, to wówczas płaczemy. Dzieje się tak w sytuacji,kiedy kanaliki łzowe nie nadążają z odprowadzaniem wodnistych łez do nosa. Wtedy łzy wypływają z oczu i spływają po twarzy. Można to przyrównać do przelewania się wody przez krawędź umywalki, kiedy zapomni się zakręcić kran.
Ponieważ część łez jest odprowadzana do nosa, podczas płaczu musimy go wycierać. Nie ma możliwości płakania tylko jednym okiem. Podobnie jest w przypadku gdy coś wpadnie do jednego oka, wtedy łzawić będzie i drugie.
1.7 Co to są drogi łzowe?
Drogi łzowe to połączenia oka z nosem. Składają się z punktów łzowych, kanalików łzowych, woreczka łzowego i przewodu nosowo-łzowego. Wszystkie te elementy zapewniają przepływ łez z oka do nosa i tym samym usuwanie różnych bakterii oraz innych substancji z oka.

Rys. 4 Drogi łzowe
1.8 Co się dzieje, gdy drogi łzowe się zatkają?
Wszystko zależy od tego, gdzie i jak zatkają się drogi łzowe. Wróćmy do porównania z umywalką. Jeżeli rura odpływowa pod umywalką zatka się tylko trochę, to nic się specjalnie nie stanie. Jeżeli zatka się cała rura, wtedy będzie gorzej, bo woda będzie się zbierać w umywalce, a z czasem mogą zacząć rosnąć w niej bakterie i zbierać się śmieci. Zacznie również wypływać z umywalki i prawdopodobnie zniszczy podłogę. Wszystko zależy od tego, jak długo będzie ten proces trwał. Z zatkanymi drogami łzowymi będzie podobnie. Jeżeli zatkają się tylko trochę to nie będzie wielkiego kłopotu. Z oka odchodzą dwa kanaliki. Jeżeli jeden nie działa, to wówczas działać będzie drugi. W razie zatkania woreczka łzowego albo kanalika uchodzącego do nosa, łzy będą zbierać się w oku. Może wtedy dość do nadmiernego łzawienia, czyli przelewania się łez przez powiekę.

Rys. 5 Zatkanie dróg łzowych (lecą łzy)
Z czasem istnieje możliwość pojawienia się zapalenia, najczęściej o podłożu bakteryjnym. Mamy wówczas do czynienia z zapaleniem spojówek lub zapaleniem woreczka łzowego.
Jednak zatkanie dróg łzowych może spełniać również pożyteczną funkcję. W leczeniu suchego oka wykorzystujemy kontrolowane zatykanie dróg łzowych, czyli przez zatkanie dolnych dróg łzowych zmniejszamy ilość łez, jaka odpływa z oka. Dzięki temu więcej łez zostaje na gałce ocznej i jest ona bardziej nawilżona. Można to osiągnąć, stosując zatyczki do punktów łzowych (więcej na str. 34).
2. Zespół suchego oka (ZSO)
Objawy ZSO mogą być bardzo różne i bardzo zmienne w swoim nasileniu. Są one różnie opisywane przez pacjentów, między innymi jako:
- szczypanie oczu,
- swędzenie oczu,
- uczucie ciała obcego w oku,
- uczucie „piasku w oczach”,
- swędzenie brzegów powiek,
- opuchnięcie powiek, szczególnie rano,
- zaczerwienienie brzegów powiek,
- czerwone oczy,
- zamglone widzenie, które mija, jeśli się szybko pomruga,
- znaczne łzawienie, szczególnie gdy się wyjdzie na dwór, na wiatr czy na słońce,
- łzawienie w suchych pomieszczeniach,
- łzawienie przy nawiewach, np. w samochodzie,
- bóle z tyłu oka,
- zbyt częste mruganie,
- nadwrażliwość na światło,
- wrażenie niemożliwości ruszania okiem albo „tarcia” w oku,
- bóle głowy w różnych lokalizacjach,
- brak możliwości otwarcia oczu w nocy,
- złe widzenie w nocy.
Należy pamiętać, że stopień odczuwania niedogodności przez rożne osoby jest różny.
W bardzo rzadkich przypadkach zespół suchego oka może być na tyle poważny, że prowadzi do znacznych zmian w rogówce. Jeżeli jest ona źle nawilżona przez długi okres, mogą w niej powstawać rany grożące utratą widzenia. Jest to stan sporadyczny, ale jednak możliwy. Wymaga bardzo intensywnego leczenia.
2.1 Jak diagnozujemy ZSO?
Wywiad
Podstawą do zdiagnozowania u pacjenta ZSO jest dokładny wywiad medyczny. Należy zadać pytania nie tylko dotyczące występujących objawów, ale także stylu życia, rodzaju pracy, przebytych lub trwających chorób, przyjmowanych leków itp. Dodatkowo można przeprowadzić specjalne testy medyczne.
Doświadczony lekarz okulista na podstawie samego wywiadu może bez problemu rozpoznać ZSO. Zawsze jednak należy spróbować odpowiedzieć na pytanie, czym ta choroba jest spowodowana. Szczególnie ważna jest diagnostyka w kierunku chorób, które mogą powodować ZSO, czyli chorób reumatycznych lub zaburzeń hormonalnych. Zwykle pojawienie się ZSO w czasie trwania tych chorób jest bardziej nasilone i nie mija po samych lekach nawilżających. O tym jednak przeczytają Państwo w dalszej części poradnika (str. 31).
Testy diagnostyczne
Istnieją też testy pomocne w diagnostyce suchego oka.
- Test przerwania filmu łzowego
Jest to test, który lekarz przeprowadza podczas badania w lampie szczelinowej. Lampa szczelinowa to mikroskop, pod którym widać film łzowy położony na oku. Czasem, żeby lepiej zobaczyć film łzowy, można dodać do oka kroplę barwnika fluoresceiny. Film łzowy zabarwia się wówczas na zielonożółto i ogląda się go w niebieskim świetle.
Jeżeli filmu łzowego nie ma w wystarczającej ilości, to na otwartym oku wkrótce powstają puste suche placki bez wody. Okuliści mówią wtedy, że film łzowy został przerwany. Wszystko zależy od tego, jak szybko to następuje; oczywiście im szybciej, tym gorzej.
- Badanie w lampie szczelinowej
Niekiedy film łzowy jest tak słaby, że nie trzeba robić testu na jego przerwanie, ponieważ już podczas badania w lampie szczelinowej widać suche obszary oka. Wiadomo wtedy, że stan jest poważny.
- Badanie różem bengalskim
Róż bengalski barwi na czerwono śluz i martwe komórki. Wykorzystuje się go w stanach zaawansowanych ZSO, kiedy nie ma wody na oku i zostają na nim jedynie resztki śluzu, który normalnie powinien tworzyć warstwę. Mamy wtedy do czynienie z zaawansowanym ZSO.
- Test Schirmera
Polega na tym, że w obu oczach pomiędzy powieką dolną a powierzchnią rogówki umieszcza się paseczki bibułki, które opadają na policzki i nasiąkają łzami. Na podstawie stopnia zwilżenia bibuły sprawdza się ilość wydzielanych łez. Nie jest to zbyt dobry test, ponieważ, gdy umieszczamy w worku spojówkowym paseczki bibuły, dochodzi do podrażnienia, a w konsekwencji nadmiernego wydzielania łez. Można wtedy odnieść mylne wrażenie, że z okiem wszystko jest w porządku.
Opisane testy mogą być wykonywane w każdym gabinecie okulistycznym.
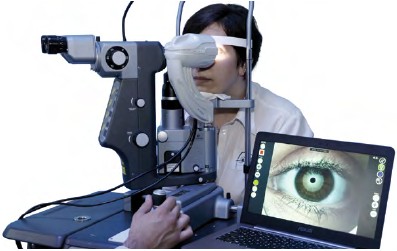
I.C.P OSA to specjalne urządzenie podłączane do okulistycznych lamp szczelinowych, które ułatwia diagnostykę ZSO. Przyrząd taki może w obiektywny sposób mierzyć skład filmu łzowego oraz różnice w jego składzie pomiędzy obydwoma oczami. Dokonuje również pomiaru częstotliwości mrugania.
2.2 Jak dbać o oczy, gdy mamy zdiagnozowany ZSO?
W przypadku zdiagnozowania ZSO należy:
- używać kropli nawilżających,
- unikać dymu tytoniowego,
- unikać suchych i klimatyzowanych pomieszczeń oraz wentylacji i klimatyzacji w samochodzie,
- stosować odpowiednią dietę bogatą w kwasy omega-3,
- często mrugać,
- nawilżać organizm, czyli pić odpowiednią ilość wody,
- chronić oczy przed słońcem, wiatrem,
- robić przerwy podczas długiej jazdy samochodem, pracy przy komputerze, długiego oglądania telewizji czy czytania.
2.3 Czy ZSO może być składową innych chorób?
Niestety tak. Trzeba mieć świadomość, że ZSO zależy od działania gruczołów znajdujących się w skórze, gruczołów w błonie śluzowej oka, czyli spojówce, oraz od działania gruczołu łzowego. Wszystkie te struktury chorują razem z innymi częściami organizmu. Zespół suchego oka może zatem występować przy chorobach skóry czy błon śluzowych, takich jak: trądzik różowaty, choroby pęcherzowe, Zespół Steven-Johnsona, zaburzenia hormonalne, kolagenozy i wiele innych.
Najczęściej ZSO występuje u pacjentów z chorobami reumatycznymi. Są to choroby autoimmunologiczne, czyli takie, w których organizm atakuje i niszczy własne komórki. W chorobach tych atakowana jest przede wszystkim tkanka łączna, a oko zbudowane jest w dużej części z takiej właśnie tkanki.
Najważniejszy z punktu widzenia okulistyki jest zespół Sjögrena. To choroba autoimmunologiczna, wynikająca z autoagresji. Powoduje bardzo silny, trudny do leczenia zespół suchego oka. Niekiedy trzeba nawet podać leki ogólne, takie które się stosuje w reumatologii, bo same krople nawilżające nie są skuteczne. Diagnozę stawia przede wszystkim reumatolog.
W innych schorzeniach, jak toczeń rumieniowaty układowy czy reumatoidalne zapalenie stawów, główne objawy to zapalenia stawów i innych narządów. Symptomy ZSO występują tu przy okazji. W takich wypadkach leczenie odbywa się pod opieką reumatologa, a działanie okulisty ma charakter wspomagający. Objawy ZSO ustępują lub zmniejszają się w miarę ustępowania lub zahamowania postępów głównej choroby.
2.4) Suche oko a leki
- Czy są leki, które mogą wywoływać ZSO?
Niestety tak. Zespół suchego oka mogą wywoływać zarówno krople podawane do oka, jak i leki podawane ogólnie.
- Jakie krople powodują ZSO?
Właściwie wszystkie krople do oczu mogą wywołać zespół suchego oka. Chorobę wywołują jednak nie tyle składniki zawarte w kroplach, ale dodane do nich konserwanty. Substancje te mają za zadanie przedłużyć ważność leku po otwarciu, są jednak często szkodliwe dla oczu.
W praktyce okulistycznej szczególnie często spotyka się ZSO u pacjentów leczonych na jaskrę. Właściwie można powiedzieć, że krople na jaskrę zawsze doprowadzają do powstania ZSO, tylko u różnych osób w różnym czasie.
Pamiętam pacjentów leczących się na jaskrę od dwudziestu lat, którzy trafiali do mnie z niegojącymi się ranami rogówki. Miesiącami byli leczeni na różnego rodzaju zapalenia, wirusy i inne choroby. Ostatecznie okazywało się, że dolegało im toksyczne uszkodzenie rogówki konserwantami połączone z ZSO. W takim przypadku trzeba odstawić większość przyjmowanych kropli w celu wyeliminowania konserwantów i podjąć leczenie oka aż do jego wygojenia. Oczywiście, nie oznacza to przerwania kuracji przeciw jaskrze. Jednak dopiero kiedy oko się wygoi, można powrócić do kropli, ale najlepiej do takich, które nie zawierają konserwantów.
- Jakie leki stosowane ogólnie mogą powodować ZSO?
Zmniejszenie wytwarzania łez może być skutkiem ubocznym przyjmowania niektórych leków, najczęściej w postaci tabletek. Możemy wskazać kilka grup leków, które to powodują. Są to leki:
- przeciwhistaminowe (difenhydramina i inne),
- obniżające ciśnienie tętnicze (beta-blokery, klonidyna, prazosyna),
- obkurczające naczynia (efedryna, pseudoefedryna),
- przeciwdepresyjne (amitryptylina, nortryptylina, imipramina, doksepina),
- psychotropowe (chlorpromazyna i inne pochodne fenotiazyny),
- anksjolityki (leki uspakajające),
- przeciwarytmiczne (dyzopiramid, meksyletyna),
- stosowane w chorobie wrzodowej (metoklopramid, leki atropinopodobne),
- doustne preparaty antykoncepcyjne.
Najlepiej zawsze zapytać lekarza, który przepisuje lek, jakie ma doświadczenie w tym zakresie.
Oczywiście w 99% przypadków występowanie ZSO po jakimś leku nie jest powodem, żeby go nie stosować. Działania niepożądane mają WSZYSTKIE leki. Nie ma leków, które tylko leczą.
ZSO zwykle jest drobnym działaniem niepożądanym, łatwym do usunięcia dzięki kroplom do oczu. Zalecane przez lekarza ogólnego leczenie należy kontynuować.
- Jakie inne substancje mogą powodować ZSO?
Z innych substancji wywołujących ZSO warto wymienić zanieczyszczenie powietrza, suche powietrze z klimatyzacji, z nawiewów czy powstałe w wyniku ogrzewania kaloryferami, dym tytoniowy, marihuanę i nadmierne ilości alkoholu.
2.5 Jaka jest zależność między soczewkami kontaktowymi a ZSO?
Soczewki kontaktowe oraz płyn do ich pielęgnacji także mogą wywoływać ZSO. Ocenia się, że około 50% osób noszących soczewki kontaktowe ma objawy ZSO.
Przejawiają się one:
- suchością oczu,
- dyskomfortem związanym z noszeniem soczewek kontaktowych,
- uczuciem zmęczonych oczu,
- uczuciem piasku pod powiekami.
- Jak rozpoznać, kiedy są to objawy wynikające z noszenia soczewek, a kiedy ZSO?
Niestety, nie ma na to pytanie jednoznacznej odpowiedzi.
Wraz z wydłużeniem się naszej aktywności w ciągu doby wydłuża się czas noszenia soczewek. Soczewka, mimo pomocnej roli, jest jednak ciałem obcym w oku. To w pełni naturalne, choć producenci stale doskonalą sposób wytwarzania soczewek w celu zwiększania ich „naturalności”. Ludzkie oko potrzebuje odpowiedniego nawilżenia i dotlenienia, dlatego soczewki powinny posiadać parametry zapewniające odpowiedni poziom tlenu i wilgoci w oku. Teoretycznie, im lepsze technologicznie soczewki, tym mniej powinno byćniepożądanych objawów. Bez względu jednak na stopień doskonałości soczewek po wielu latach ich noszenia zwykle pojawią się objawy zespołu suchego oka.
- Czy podczas noszenia soczewek ZSO pojawia się od razu?
Noszenie soczewek powoduje narastające uczucie suchości oka na przestrzeni wielu lat. Jednak gdy dodamy do tego inne czynniki będące przyczyną ZSO, np. wpatrywanie się godzinami w monitory, czytanie i praca w złym oświetleniu, narażenie na przebywanie w zanieczyszczonym powietrzu, w kurzu, dymie, na silnym wietrze, korzystanie z pomieszczeń klimatyzowanych czy przyjmowanie leków), to dyskomfort wzrasta.
Chore oczy są bardzo wrażliwe. Zakładanie soczewek i ich noszenie często wywołuje ból, pieczenie, swędzenie, uczucie piasku pod powiekami itp. Jeśli nosimy soczewki, w których ZSO szczególnie daje się we znaki, to powinniśmy je albo po prostu zdjąć, albo użyć kropli nawilżających do oczu.
Jeżeli objawy ZSO już wystąpią, możemy nosić soczewki i stosować leki nawilżające w kroplach. Dobrze jest jednak wtedy zredukować czas noszenia soczewek w ciągu doby. Zawsze trzeba pamiętać, iż nie powinno się spać w soczewkach, bez względu na to, czy producent na to pozwala czy nie.
Powinniśmy sięgać po soczewki kontaktowe specjalnie dla siebie dobrane (jest kilka rodzajów soczewek i kilka zmiennych przy doborze soczewek), stosować sztuczne łzy bez konserwantów (najlepiej w jednorazowych ampułkach) i bezwzględnie przestrzegać zasad higieny.
Jeśli dodamy do tego stosowanie nawilżaczy powietrza w pomieszczeniach i ochronę oczu okularami przeciwsłonecznymi na zewnątrz, to ZSO może się stać tylko mało znaczącą uciążliwością.
Najważniejsze to nie bagatelizować negatywnych objawów, jakie odczuwamy, gdy nosimy soczewki. W razie ich pojawienia się, należy udać się na konsultacje do okulisty, gdyż źle dobrane soczewki lub niewłaściwa ich obsługa mogą prowadzić do ZSO, a nieleczone ZSO może doprowadzić nawet do utraty wzroku.
W przypadku chorób, takich jak: zapalenie powierzchni oka, czyli zapalenie spojówek, zapalenie rogówki, a także przeziębienia, zapalenia zatok, nie należy zakładać soczewek, chyba że okulista zalecił ich terapeutyczne użycie.
- ZSO u kobiet
Organizm kobiecy różni się od męskiego. Jest to dość oczywiste. Jednym z głównych wyróżników jest jakość hormonów. Za cechy typowo kobiece odpowiadają estrogeny, a za utrzymanie ciąży progesteron. Hormony te mają ogromny wpływ na odczuwanie komfortu na powierzchni gałki ocznej.
Uczucie suchości oka może się nasilać, gdy poziom hormonów jest wyższy. Dzieje się tak w przypadku zażywania hormonów, np. w celach antykoncepcyjnych. ZSO może się nasilać również podczas ciąży. Czasem nie jest możliwe noszenie soczewek kontaktowych w zaawansowanej ciąży właśnie z powodu wysokiego poziomu hormonów.
W okresie okołomenopauzalnym czy już po menopauzie większość kobiet zaczyna sobie zdawać sprawę z suchości śluzówek. Może to być dość uciążliwe. Spojówka oka to taka sama śluzówka jak każda inna, więc pojawia się podobna suchość i rozwija się ZSO. Ten rodzaj ZSO może być łatwiejszy do wyleczenia, jeżeli jednocześnie zastosowane będzie leczenie hormonalne, w tym przypadku hormonalna terapia zastępcza.
3. Zapalenie brzegów powiek
3.1 Co to jest zapalenie brzegów powiek?
Zapalenie brzegów powiek to stan chorobowy, który tli się latami, zanim wystąpią objawy i pacjent zgłosi się do okulisty. Większość zwykłych przypadków ZSO związana jest z przewlekłym zapaleniem brzegów powiek.
Na brzegach powiek znajdują się gruczoły odpowiedzialne za produkowanie śluzowej i tłuszczowej warstwy filmu łzowego. Śluz i tłuszcz są potrzebne do powstania prawidłowego filmu łzowego. Najważniejsze ze wszystkich gruczołów powiek są gruczoły Meiboma. I to one właśnie chorują w przypadku zapalenia brzegów powiek.
Bywa, że gruczoły przestają dobrze działać. Dzieje się to powoli; są dni, kiedy jest lepiej, i takie, kiedy jest gorzej. Objawy pojawiają się, potem ustępują, a następnie znowu powracają w różnym natężeniu. Substancji potrzebnych do produkcji filmu łzowego może być coraz mniej, ale to, czy wystąpią objawy, zależne jest również od warunków, w jakich dana osoba żyje.
Na przykład u leśniczego, przebywającego na powietrzu wśród drzew, objawy wystąpią prawdopodobnie później niż u pracownika biurowego spędzającego większość dnia w klimatyzowanym pomieszczeniu przed monitorem komputera. U takiego pracownika oczy szybko wyschną i zacznie on odczuwać dyskomfort.
3.2 Jak leczyć zapalenie brzegów powiek?
Zapalenie brzegów powiek związane jest też z ogólnym stanem skóry. Często towarzyszy chorobom dermatologicznym, na przykład trądzikowi różowatemu. Niestety, w takim wypadku nie jest możliwe całkowite wyleczenie zapalenia. Można jedynie próbować złagodzić objawy. Jak się można łatwo domyślić, pierwszeństwo w leczeniu ma przede wszystkim skóra. Oczy należy nawilżać, aby nie dopuścić do ich suchości.
4. Nużeniec
4.1 Co to jest nużeniec?
Nużeniec jest roztoczem, który żyje na ludzkiej skórze lub w mieszkach włosowych. Nie można go zobaczyć gołym okiem ani też poczuć, jak się porusza. Odżywia się produkowaną przez gruczoły łojowe wydzieliną lipidową oraz komórkami naskórka. Ulokowany na brzegach powiek zatyka gruczoły, powodując stan zapalny brzegów powiek, a w wyniku tego zespół suchego oka. Obecnie obserwuje się bardzo duże zainteresowanie nużeńcem.
4.2 Jak się można zarazić nużeńcem?
Nużeńcem można się zarazić w bezpośrednim kontakcie z osobą już zarażoną, np. przez kontakt dłoni, pocałunki. Niebezpieczne jest także wykorzystywanie przedmiotów chorego: ręczników, pościeli, odzieży, kosmetyków czy przyborów kosmetycznych. Częstotliwość zarażenia nużeńcem rośnie wraz z wiekiem, co prawdopodobnie ma związek ze zmniejszeniem odporności u osób starszych.
4.3 Dlaczego nużeniec szkodzi oczom?
Na brzegach powiek nużeniec znajduje doskonałe warunki do życia i rozmnażania się. Najchętniej zagnieżdża się w gruczołach Meiboma. Cykl rozwojowy nużeńca – od złożenia jaja do wykształcenia się dojrzałego osobnika – trwa od dwóch do czterech tygodni. Nużeniec może żyć i rozmnażać się na brzegach powiek przez wiele miesięcy, a nawet lat, zanim doprowadzi do nieprawidłowego działania gruczołów Meiboma. Jeśli procesy chorobowe wywołane obecnością nużeńca na powiekach trwają zbyt długo i liczba zniszczonych gruczołów jest zbyt duża, to całkowite wyleczenie nie jest już możliwe. W takiej sytuacji dolegliwości pozostają do końca życia.
4.4 Jakie objawy wskazują na zarażenie się nużeńcem?
Obecność nużeńca na skórze lub na powiekach jest niewyczuwalna, odczuwalne są dopiero efekty jego działania: zapalenie brzegów powiek i zespół suchego oka. Pacjenci z zapaleniem brzegów powiek spowodowanym przez nużeńca skarżą się na pieczenie, łzawienie lub suchość oka. Brzegi powiek mogą być opuchnięte, nierówne i zaczerwienione, a rzęsy – odbarwione, łamliwe i łatwo wypadające.
4.5 Na czym polega badanie mające na celu wykrycie nużeńca?
Do badania pobiera się kilka rzęs. Ogląda się je pod mikroskopem, by stwierdzić, czy są na nich obecne żywe osobniki nużeńca.
4.6 Jak leczyć zapalenie brzegów powiek wywołane nużeńcem?
Pozbycie się nużeńca jest pierwszym etapem leczenia zapalenia brzegów powiek i ZSO. Większość firm produkujących leki na nużeńca zaleca powtarzanie kuracji co dwa tygodnie. Leki nie działają na jaja pasożyta, trzeba więc najpierw pozwolić nowym osobnikom się wykluć, a potem je zniszczyć. Proces leczenia jest długotrwały i wymaga od chorego dużej cierpliwości. Celem jest przywrócenie na powierzchni oka równowagi, która była systematycznie przez wiele lat niszczona.
5. Zespół oka biurowego (ZOB)
5.1 Co to jest zespół oka biurowego?
Zespół oka biurowego, zwany również zespołem oka komputerowego, to zbiór objawów występujących u osób, które spędzają dużo czasu przed ekranem urządzenia elektronicznego. Najczęściej jest to monitor komputerowy, ale może też być laptop, tablet lub smartfon.
Najczęściej ZOB występuje u osób przebywających większość dnia w biurze, czyli w pomieszczeniu zamkniętym, ze sztucznym oświetleniem i sztuczną wentylacją oraz zazwyczaj suchym powietrzem.
Zespół oka biurowego to tak naprawdę forma zespołu suchego oka, ale o ile „klasyczny” zespół suchego oka narasta z wiekiem i jest częstszy po czterdziestym roku życia, o tyle syndrom oka biurowego może się zdarzać nawet już u nastolatków, np. często grających w gry komputerowe.
5.2 Jakie są przyczyny ZOB?
ZOB spowodowany jest wysychaniem powierzchni oka na skutek szkodliwych warunków środowiska zewnętrznego. Z jednej strony ekran (laptop, tablet, telefon, telewizor), z drugiej strony suche powietrze z nawiewów lub klimatyzacji i brak możliwości wpuszczenia świeżego powietrza, które jest zwykle lepiej nawilżone niż to w budynku (w większości biur w dużych miastach nie ma otwieranych okien).
Poza wpatrywaniem się w monitor innymi przyczynami wystąpienia ZOB są także:
- niewłaściwe oświetlenie pomieszczenia,
- niewłaściwe natężenie oświetlenia,
- nieprawidłowa odległość oczu od monitora,
- refleksy świetlne padające z ekranu,
- niewłaściwa pozycja oraz ułożenie ciała podczas pracy przed monitorem,
- nieprawidłowy kąt nachylenia głowy podczas pracy.
5.3 Ekrany a mruganie
Mruganie jest ważnym czynnikiem, mającym wpływ na ewentualny rozwój zespołu suchego oka czy zespołu oka biurowego. Ruch powiek jest potrzebny, aby rozprowadzić film łzowy po całej gałce ocznej. Udowodniono, że osoby wpatrujące się w monitor podczas pracy lub grające w gry tak silnie koncentrują się na tym, co widzą na ekranie, że na długie chwile przestają mrugać. To bardzo przyspiesza wysychanie oka.
Jeżeli ktoś spędza dużo czasu przed monitorem, nie powinien zapominać o mruganiu. Trzeba to robić aktywnie co 10–15 sekund. Ważne jest też, aby co godzinę oderwać się od monitora, spojrzeć w dal, zrobić sobie coś do picia, zapuścić krople nawilżające i na chwilę zamknąć oczy.
5.4 Jakie są objawy ZOB?
Podstawowe objawy ZOB to:
- zmęczenie oczu, nawet po dobrze przespanej nocy,
- bóle głowy,
- niewyraźne widzenie,
- suchość oczu,
- uczucie piasku pod powiekami,
- podrażnienie oczu,
- zapalenie spojówek,
- oczy ciągle czerwone.
Objawy zwykle są znacznie łagodniejsze lub zupełnie ustępują, gdy nie patrzy się w monitor lub nie pracuje w biurze.
5.5 Sześć porad, które pomogą Wam i Waszym oczom podczas długich godzin pracy przed monitorem
Proste w zastosowaniu i skuteczne.
1. Dostosuj oświetlenie
Oświetlenie pomieszczenia powinno być takie samo lub nieco ciemniejsze niż na ekranie komputera. Praca w pomieszczeniu z oświetleniem fluorescencyjnym, czyli popularnymi świetlówkami, potęguje objawy. Umieść ekran tak, aby nie odbijał światła.
2. Zastosuj ergonomię stanowiska pracy z komputerem
Ustaw ekran komputera w taki sposób, by był nieco poniżej poziomu oka. Idealna wysokość to 10 stopni poniżej linii widzenia. Kąt obserwacji powinien się zawierać w przedziale 20–50 stopni. Monitor powinien się znajdować w odległości 40–75 cm od oczu.
3. Często mrugaj
Spróbuj podczas pracy na komputerze mrugać częściej, aby uniknąć wysuszenia oka. Suche oczy są najczęstszą przyczyną rozmycia lub fluktuacji obrazu na komputerze. Jeżeli nie pamiętasz o mruganiu, to zaopatrz się w sztuczne łzy.
4. Badaj oczy
Regularnie odwiedzaj okulistę i optyka. Okulista zadba o Twój wzrok, a optyk pomoże dobrać okulary odpowiednie do pracy przed monitorem.
5. Rób przerwy i ćwiczenia
Aby zredukować zmęczenie oczu, spróbuj zastosować proste techniki odpoczynku, które pozwolą zmniejszyć skurcze mięśni wokół oczu.
20–20–20: odwracaj się od komputera co 20 minut i patrz przez 20 sekund na coś oddalonego o około 20 stóp (mniej więcej 6,5 metra).
10–10: naprzemiennie patrz na coś oddalonego i na coś, co jest blisko, przez 10 sekund na każdy punkt. Powtarzaj to 10 razy. Często mrugaj podczas ćwiczeń, aby nawilżyć oczy.
6. Pij dużo wody
Gałka oczna składa się w większości z wody. Oczy, podobnie jak cały organizm, również można odwodnić, dlatego pij dużo wody, soków i herbat owocowych.
Niezależnie od powyższych zaleceń można zminimalizować objawy zespołu oka komputerowego, czy też syndromu widzenia komputerowego, robiąc w regularnych odstępach czasu dłuższe przerwy od patrzenia w monitor, np. ustalając weekendy jako czas bez monitorów.
6. Jak leczyć zespół suchego oka?
Leczenie zespołu suchego oka jest terapią długotrwałą i niełatwą.
W medycynie wyróżniamy dwa sposoby leczenia – przyczynowe i objawowe. Leczenie przyczynowe polega na usunięciu przyczyn choroby, a leczenie objawowe to usuwanie objawów choroby, ale bez usunięcia jej przyczyn. Metoda przyczynowa jest najlepszym sposobem leczenia, bowiem prowadzi do całkowitego uwolnienia pacjenta od choroby. Niestety w przypadku ZSO często możemy stosować tylko metody objawowe.
W przypadku pojawienia się ZSO na początku musimy upewnić się, czy nie jest to związane z innym naszym schorzeniem, np. zakażeniem nużeńcem czy chorobą reumatyczną. W takim przypadku należy w pierwszej kolejności wyleczyć chorobę, która wywołuje ZSO, bowiem ułatwi to terapię oka.
W większość przypadków jednak pojawienie się ZSO jest związane z naszym stylem życia i pracy lub wpływem środowiska. Aby więc usunąć ZSO, należałoby zmienić sposób funkcjonowania, co oczywiście jest bardzo trudne, a czasem niemożliwe.
Równie częstą przyczyną wystąpienia ZSO jest zapalenie brzegów powiek połączone z niewydolnością gruczołów Meiboma. Takie podłoże ZSO związane jest z wiekiem pacjenta i zachodzącymi zmianami hormonalnymi w organizmie. W tej sytuacji mamy do czynienia ze stanem przewlekłym, który można zahamować, ale nie można skutecznie wyleczyć. Należy wówczas zastosować terapię polegającą na zmniejszeniu uciążliwych objawów choroby.
W leczeniu ZSO można stosować:
- leki nawilżające w kroplach, maściach i w postaci żelu,
- zatyczki do punktów łzowych,
- krople z osocza (w przypadkach bardzo zaawansowanych).
6.1 Leki nawilżające
Działanie tego typu preparatów polega na nawilżeniu powierzchni oka tak, aby ustały objawy odczuwane przez pacjenta.
Istnieje bardzo dużo środków dostępnych bez recepty, które można bezpiecznie stosować na własną rękę. Warto jednak pamiętać, że najlepiej kupować leki nawilżające bez konserwantów, zwłaszcza gdy nosi się soczewki kontaktowe.
Krople podaje się właściwie tylko w ciągu dnia, w sytuacji, w której oczy się wysuszają, np. podczas pracy z komputerem lub czytania. Jeżeli objawy są silne i ciągłe, należy stosować krople często – nawet co godzinę.
Im gęstszy preparat, tym lepiej nawilża oko. Dlatego żele nawilżają najskuteczniej.
Po zastosowaniu niektórych gęstszych w konsystencji kropli czy żeli widzenie może być przez chwilę zamazane. Stan ten mija mniej więcej po minucie.
W przypadku wystąpienia dużej suchości oczu w nocy, można podać krople tuż przed spaniem.
Koniecznie trzeba pamiętać, że krople bez konserwantów można zazwyczaj stosować do 4 tygodni. Po tym czasie opakowanie z lekiem należy wyrzucić.
Wśród kropli nawilżających najpopularniejsze są:
- Artelac (zawiera środek konserwujący),
- Artelac Rebalance,
- Cationorm (emulsja z dużą ilością elektrolitów),
- Bepanthen eye,
- Biolan Gel (preparat o żelowatej konsystencji, długo utrzymujący się na oku),
- Hialeye,
- Hyabak,
- Hylo-Comod (bezpieczny w użyciu do 6 miesięcy po otwarciu, dzięki specjalnej konstrukcji butelki),
- Hylo-Gel,
- Optive, Optive plus,
- Starazolin,
- Systane,
- Thealoz Duo.
Pośród żeli na uwagę zasługuje Corneregel (lek dostępny tylko na receptę) oraz, a wśród maści VitA-POS (z witaminą A, ale jest ona nieodpowiednia w przypadku uczuleń).
Każdy pacjent musi samodzielnie odpowiedzieć sobie na pytanie: „Które krople są dla mnie najlepsze?”. Jedynym sposobem jest wypróbowanie kilku rodzajów preparatów i znalezienie rozwiązania optymalnego dla swoich potrzeb.
Kryteriów wyboru jest wiele: skład, konsystencja czy rodzaj opakowania. Niektórzy lubią krople rzadsze, ponieważ żele po wpuszczeniu do oka zaburzają na krótki czas ostrość widzenia. Innym nieostre widzenie nie przeszkadza, bo zamykają wówczas oczy i odpoczywają. Osoby te cenią działanie żelu, który na dłużej przynosi ulgę oczom i tym samym nie zmusza do częstego podawania leku.
Są pacjenci, którzy lubią krople bez konserwantów sprzedawane w minimsach – maleńkich pojemniczkach wystarczających na jedno lub dwa zakroplenia. Zaletą takiego pojemniczka jest to, że nie otwiera się całej butelki, a jedynie zużywa pojedyncze małe opakowanie.
Jeszcze inni pacjenci wolą buteleczkę, którą się przyciska, a kolejni preferują pojemniczek z pompką.
6.2 Zatyczki do punktów łzowych
W wielu przypadkach, kiedy objawy ZSO przeszkadzają, a pacjent nie ma cierpliwości do wpuszczania kropli, można zastosować silikonowe zatyczki do punktów łzowych. Uzyskuje się wtedy zmniejszenie uciekania łez z oka i ogranicza codzienne dawkowanie kropli nawilżających. Zatyczki wprowadza się do kanalika łzowego dolnego w obu oczach. Trwający ok. 10 minut zabieg wszczepienia jest całkowicie bezbolesny i bezpieczny, a odbywa się w gabinecie okulistycznym. Zatyczki nie są widoczne z zewnątrz. Pacjent po konsultacji z lekarzem może wybrać, czy decyduje się na stałe wszczepienie zatyczek, czy jedynie na jakiś czas (najczęściej na kilka lat).
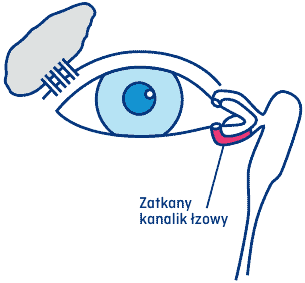
Rys. 6 Drogi łzowe – dolny kanalik zatkany

Rys. 7 Zatyczka kanalików łzowych
6.3 Krople z osocza
W przypadku bardzo silnych objawów zespołu suchego oka, który najczęściej związany jest z chorobami ogólnymi, takimi jak: zaburzenia hormonalne, choroba reumatyczna, kolagenozy czy zespół Sjögrena, oko może być tak suche, że istnieje zagrożenie jego uszkodzenia i utraty widzenia. Krople i żele nie działają wtedy skutecznie i ostatnią szansą na pomoc mogą być krople z osocza pacjenta. Przygotowuje się je na indywidualnie zamówienie dla każdej osoby.
Leczenie zapalenia brzegów powiek
Leczenie tego schorzenia jest bardzo trudne. Polega na podawaniu pacjentowi kropli i maści ze sterydem i antybiotykiem przez okres od 4 do 8 tygodni. Wspomagająco na tę dolegliwość działają ciepłe okłady na powieki, które poprawiają działanie gruczołów Meiboma. Jednocześnie należy nawilżać oczy kroplami nawilżającymi.
Leczenie zapalenia brzegów powiek nie jest jednak do końca skuteczne i pacjent powinien zdać sobie sprawę, że w jego życiu będą okresy poprawy i okresy pogorszenia. Żaden z dostępnych leków nie jest bowiem w stanie definitywnie zlikwidować objawów choroby.
Obecnie na rynku dostępne są aparaty, które pomagają poprawić funkcję gruczołów powiekowych. Można też wykonywać dodatkowe zabiegi na powiekach: masaże, okłady czy zastosować stymulację światłem. Dzięki tym metodom gruczoły Meiboma będą działały lepiej, a objawy choroby staną się mniej uciążliwe.
7. Odpowiedzi na najczęstsze pytania
- Dlaczego moje oczy są najbardziej suche rano?
W zdrowych oczach film łzowy nie jest wydzielany podczas snu. Zatem w normalnych warunkach oko w nocy nie jest nawilżane. Ten brak nawilżenia jest bardziej odczuwalny u osób z zespołem suchego oka. Nie mogą one rano otworzyć oczu, a ich powieki nieraz są opuchnięte.
- Jakie krople nawilżające są najlepsze?
Nie ma czegoś takiego jak najlepsze krople nawilżające. Można mówić jedynie o kroplach najlepszych dla danej osoby. Najskuteczniejszym sposobem wyboru odpowiednich kropli jest przetestowanie ich według własnych preferencji.
- Jakie są cechy dobrych kropli nawilżających?
Powinny być bez konserwantów (można je wtedy stosować na soczewki kontaktowe).
- Nie powinny zamazywać obrazu albo zamazywać go jedynie na chwilę.
- Butelka powinna być poręczna i łatwa w obsłudze. Najlepsze są jednorazowe opakowania, zawierające pojedynczą dawkę. Przy większych trzeba zwrócić uwagę na datę ważności (najczęściej 4 tygodnie).
- Jeżeli dane krople trzeba wpuszczać częściej niż pięć razy na dobę, żeby objawy ustąpiły, to należy się zastanowić nad zmianą kropli albo innym sposobem leczenia.
- Mają się „podobać” temu, kto ich używa
- Co zrobić, jeśli krople nawilżające szczypią? Nie chcę ich stosować.
Czasem oko może być tak suche i podrażnione, że nawet najlepsze krople powodują szczypanie. O ile nie jest to szczypanie niemożliwe do zniesienia, warto spróbować podawać krople przynajmniej przez dzień lub dwa i zobaczyć, czy stan się poprawia. Trzeba nawilżyć oko, żeby wyjść z błędnego koła, jakie powstało.
- Po operacji zaćmy mam wrażenie, że mam piasek pod powiekami. Czy operacja była dobrze wykonana?
Objawy ZSO to zupełnie normalna sprawa po KAŻDEJ OPERACJI OKULISTYCZNEJ, po operacji zaćmy, po witrektomii, po operacji refrakcyjnej (laserowej korekcji wzroku).
Te objawy nie mają nic wspólnego z tym, czy operacja była zrobiona dobrze, czy źle. Przecięcie oka podczas operacji, stosowanie leków odkażających i antybiotyków po operacji, powodują, że ZSO jest charakterystyczny dla okresu po zabiegu. Nie musi on wystąpić zawsze i u wszystkich. Zwykle jakieś objawy ZSO były obecne już przed operacją. Zabieg chirurgiczny tylko je nasilił, dlatego dobrze jest po zabiegu stosować krople nawilżające.
- Czy można się wyleczyć z ZSO?
Obecnie nie ma możliwości wyleczenia zespołu suchego oka, ale jeżeli ZSO występuje z powodu stosowania niektórych leków, to może ustąpić po ich odstawieniu.
Cennik diagnostyka i leczenie Zespołu Suchego Oka
| Badanie na urządzeniu OSA | 150 pln |
| Mechaniczna ekspresja gruczołów Meiboma | 250 pln |
| Test Schirmera | 70 pln |
| Zabieg e-Eye (pobudzanie gruczołów Meiboma) – jedna sesja na obie powieki | 700 pln |
| Zabieg e-Eye (pobudzanie gruczołów Meiboma) – pakiet 3 sesji | 1900 pln |
| Zatyczki hydrożelowe stałe (2 oczu/1 oko) | 850/650 pln |
| Zatyczki tymczasowe (2 oczu/1 oko) | 450/300 pln |
| Wprowadzenie zatyczek do punktów łzowych typu PARASOL | 800 pln |
| Zatyczki do punctum (2 oczu/1 oko) | 1380/1000 pln |
| Płukanie kanalików łzowych (2 oczu/1 oko) | 200/150 pln |
| Oczyszczenie brzegów powiek i masaż gruczołów Meiboma | 300 pln |
| Udrażnianie ujść gruczołów Meiboma sondą Maskina
Sondowanie gruczołów Meiboma umożliwia udrożnienie ich ujść oraz poprawę stanu klinicznego u pacjentów z zapaleniem brzegów powiek oraz ewaporacyjnym zespołem suchego oka. |
350 pln |
| Krople do oczu z osocza bogatopłytkowego do stosowania przez miesiąc |
350 pln |
| Badanie w kierunku nużeńca | 150 pln |
| Eradykacja nużeńca
Eradykacja nużeńca jest to zabieg przyspieszający eradykację nużeńca ze skóry powiek oraz rzęs. W celu uzyskania pełnego efektu polecane jest powtarzanie zabiegu. |
200 pln |
| Cliradex 20 szt – preparat przeciwko nużeńcowi | 190 pln |
| Eye Bag – kompres termiczny | 170 pln |
| USB Heating eye mask IRelief | 320 pln |
Możliwość rozbicia ceny usługi na dogodne raty! Więcej
Cennik pakiet suche oko
| Pakiet Suche Oko Pakiet wykonany przez specjalistę od zespołu suchego oka:
|
Możliwość rozbicia ceny usługi na dogodne raty! Więcej
 Ostry dyżur okulistyczny
Ostry dyżur okulistyczny

